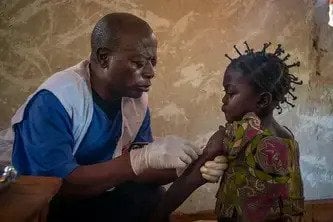
الكوليرا مرض مَعِدي-معوي حاد تسبّبه جرثومة ضمة الكوليرا، وينتقل بواسطة المياه الملوثة أو الطعام الملوث أو الاتصال المباشر بالأسطح الملوثة. في المناطق التي لا يتوطن فيها المرض، يمكن أن يتفشى فجأة على نطاق واسع وتنتشر العدوى بسرعة. معظم الناس لا يصابون بالمرض أو سيعانون من أعراض معتدلة للمرض، لكنه قد يكون وخيماً، ويسبب إسهالاً مائياً غزيراً وتقيؤاً، ويمكن أن يؤدي إلى تجفاف حاد وحتى إلى الموت في غضون ساعات معدودة منذ بداية ظهور الأعراض. يتألف العلاج من محلول إعادة الإماهة، يمكن تناوله عن طريق الفم أو يعطى عن طريق الوريد، بحيث يعوض السوائل والأملاح. ويشيع انتشار الكوليرا في المناطق المكتظة وحيث يكون نظام الصرف الصحي سيئاً والمياه المتوفرة غير نظيفة.
حالما يشتبه بانتشار المرض، يجب معالجة المرضى في مراكز تتخذ فيها احتياطات مكافحة العدوى لتجنب مزيد من انتقال المرض. كما يجب تطبيق ممارسات صارمة لحفظ الصحة والنظافة وتوفير كميات كبيرة من المياه النظيفة. يشار إلى وجود لقاح فموي يمكن استخدامه في إطار جهود الوقاية أو عند الاستجابة لفاشيات الكوليرا.
عالجت طواقم أطباء بلا حدود 47,000 شخص من الكوليرا خلال 2019.
فيروس الإيبولا هو فيروس ينتقل عبر التماس المباشر بالدم أو إفرازات الجسم أو أعضاء الجسم أو الأشخاص المصابين. ظهر فيروس الإيبولا في عام 1976 وبالرغم من أن أصوله غير معروفة، تعتبر الخفافيش المضيف المرجح. وقد استجابت أطباء بلا حدود تقريباً في جميع أماكن تفشي الوباء في الأعوام الأخيرة، لكن وحتى عام 2014 كانت تلك المناطق محتواة جغرافياً وشملت مواقع نائية أكثر. يبلغ معدل الوفاة لدى المصابين بالفيروس بين 25 و90 في المئة. يبدأ المرض بأعراض تشبه أعراض الزكام، يتبعها تقيؤ وإسهال وفي بعض الأحيان يحدث نزيف ثم الموت. وبالرغم من كونه فيروساً قاتلًا إلا أنه ضعيف للغاية ويمكن قتله بسهولة عن طريق نور الشمس أو الحرارة أو المبيِّض أو الكلورين أو حتى الصابون والماء. ويتوفر اليوم لقاحان تجريبيان للمساعدة في وقاية العاملين الصحيين والأشخاص المخالطين للمصابين. كما استخدمت أدوية مضادة للفيروسات عند تفشي المرض من مبدأ الرحمة ومن قبيل التجربة، لكن باستثناء ذلك فلا يوجد علاج للمرض، إذ أن رعاية المريض تركز على الإماهة ومعالجة الأعراض كالحمى والغثيان.
كما أن الوقاية من حصول العدوى أساسية: تتم معالجة المرضى في مراكز علاج الإيبولا التي تُطبَّق فيها إجراءات صارمة تجاه العدوى. ومن الأولويات أيضاً تحديد الأشخاص الذين اختلط بهم المريض عند ظهور الأعراض عليه، والدفن الآمن. كما أن التثقيف الصحي المجتمعي أمر مهم لتوعية المجتمع بخطر المرض وكيف يأمنون من الفيروس وماذا يفعلون في حال ظهرت عليهم الأعراض.
عالجت طواقم أطباء بلا حدود 910 أشخاص من الحمى النزفية، بما فيها الإيبولا، خلال 2019.
تهدف أنشطة التوعية الصحية إلى تحسين الصحة وتشجيع الاستخدام الفعال للخدمات الصحية. وتعتبر التوعية الصحية عملية ثنائية الاتجاه: ففهم ثقافة المجتمع المحلي وممارساته له القدر نفسه من الأهمية كتوفير المعلومات لهذا المجتمع.
خلال تفشي مرض أو وباء ما، تزود المنظمة الناس بالمعلومات المتعلقة بكيفية انتقال المرض والوقاية منه، والعلامات الدالة عليه التي يجب البحث عنها، والخطوات العملية التي يجب اتخاذها عند الإصابة بالمرض. وإذا كانت المنظمة تستجيب لتفشي الكوليرا، مثلاً، تعمل فرقها على شرح أهمية الممارسات الجيدة لحفظ الصحة والنظافة، لكون المرض ينتقل من خلال المياه الملوثة أو الطعام الملوث أو الاتصال المباشر بالأسطح الملوثة.
التهاب الكبد الفيروسي C عبارة عن مرض كبدي يسببه فيروس التهاب الكبد C الذي ينتقل عن طريق الدم بطرق أشيعها استخدام حقن غير آمنة، وإعادة استخدام المعدات الطبية أو عدم تعقيمها بشكل مناسب وكاف، ونقل الدم أو منتجاته دون مراقبة.
ويمكن أن يتسبب الفيروس بخمج حاد أو مزمن يتراوح في شدته بدءاً بمرض خفيف يستمر بضعة أسابيع إلى مرض خطير يستمر مدى الحياة. غالباً ما يبقى المرضى دون أعراض سنيناً عديدة رغم أن المصابين بالخمج الحاد يعانون من الحمى والتعب ونقص الشهية والغثيان والإقياء والألم البطني وبول داكن اللون وألم المفاصل واليرقان.
يقدر أن 71 مليون إنسان مصابون حالياً بالشكل المزمن من المرض الذي يفتك بحياة ما يقدر بنحو 400,000 شخص كل عام معظمهم يعيشون في بلدان نامية لا يتوفر فيها إلا ما قلّ من خدمات التشخيص والعلاج. يمكن أن نجد المرض في أي مكان في العالم، إلا أن وسط وشرق آسيا ومصر والصين وباكستان تعد من بين البلدان والمناطق الأكثر تضرراً.
جرى خلال السنوات القليلة الماضية تطوير عقارات جديدة تدعى مضادات الفيروسات المباشرة وتوفر علاجاً يعطى عن طريق الفم، آثاره الجانبية قليلة ولا يستغرق سوى ثلاثة أشهر. هذه الأدوية الجديدة فعالة جداً بحيث يمكن لمختلف توليفاتها أن تشفي أكثر من 95 في المئة من المرضى، لكنها باهظة الثمن للغاية في البلدان ذات الدخل المرتفع والمتوسط. فأسعار دورة علاجية مدتها ثلاثة أشهر في البلدان الغنية تبدأ من مبلغ يفوق 100,000 دولار أمريكي بكثير، وما يزال العلاج اليوم بعيداً عن متناول الكثيرين لا سيما في البلدان ذات الدخل المتوسط. لكن منظمة أطباء بلا حدود تمكنت من خلال اللجوء إلى مضادات الفيروسات المباشرة غير محدودة الملكية من تأمين سعر يبلغ 75 دولار أمريكي فقط للشوط العلاجي في معظم مشاريعها.
بدأت المنظمة علاج 10,000 مريض مصاب بالتهاب الكبد الفيروسي C في 11 بلداً خلال 2019.
ينتقل فيروس نقص المناعة البشرية عبر الدم وسوائل الجسم ويعمل بالتدريج على تدمير الجهاز المناعي، خلال مدة ثلاث سنوات إلى خمسة عشر سنة عادةً، أو خلال عشر سنوات في معظم الأحيان، الأمر الذي يؤدي إلى الإصابة بمتلازمة نقص المناعة المكتسبة أي الإيدز. ومع تمكن الفيروس من الجسم، تبدأ معاناة المرضى مع الأمراض الانتهازية. أما المرض الانتهازي الأكثر شيوعاً الذي يؤدي إلى الموت فهو داء السل.
يمكن لاختبار فحص الدم البسيط أن يؤكد الإصابة بفيروس نقص المناعة البشرية، لكن كثيراً من المرضى يعيشون سنوات دون ظهور الأعراض، وربما لن يعرفوا أنهم مصابون بالفيروس. تساعد تركيبات من الأدوية تعرف باسم مضادات الفيروسات القهقرية في مكافحة الفيروس وتمكن المرضى من العيش مدة أطول في صحة جيدة دون أن تتدهور حالة أجهزتهم المناعية بسرعة. كما تقلص مضادات الفيروسات القهقرية احتمال انتقال الفيروس.
على وجه العموم، تضم برامج المنظمة الشاملة لمكافحة فيروس نقص المناعة البشرية/الإيدز، إضافة إلى العلاج: أنشطة التثقيف وتعزيز الوعي، وتوزيع الواقيات الذكرية، واختبار الكشف عن فيروس نقص المناعة البشرية، وخدمات الاستشارة، ومنع انتقال عدوى الفيروس من الأم إلى الطفل. أما منع انتقال عدوى الفيروس من الأم إلى الطفل فيشمل إعطاء العلاج المضاد للفيروسات القهقرية للأم خلال الحمل وبعده وخلال المخاض والرضاعة، وإلى الطفل بعد الولادة.
خلال 2019، تلقى 144,800 مريض أدوية الخط الأول والخط الثاني من مضادات الفيروسات القهقرية تحت إشراف طواقم أطباء بلا حدود أو في إطار البرامج التي تدعمها المنظمة.
الكالازار ("الحمى السوداء" باللغة الهندية) مرض مداري طفيلي ينتقل بواسطة لسعة أنواع معينة من ذبابة الرمل، وهو غير معروف إلى حد كبير في البلدان ذات الدخل المرتفع على الرغم من أنه موجود في حوض البحر الأبيض المتوسط. يتراوح عدد الإصابات بالمرض بين 50,000 و90,000 إصابة سنوياً، تحدث نسبة 90 في المئة منها في البرازيل وإثيوبيا والهند وكينيا والصومال وجنوب السودان والسودان التي يستوطن فيها المرض. من أعراض الكالازار: الحمى ونقص الوزن وتضخم الكبد والطحال وفقر الدم ونقص المناعة. ويمكن أن يصبح مميتاً على الدوام تقريباً إذا ترك دون علاج.
في الوقت الراهن، أصبح دواء أمفوتريسين B المغلف بالدهنيات العلاج الرئيسي في آسيا، إما بمفرده أو كجزء من تركيبة علاجية. ويعتبر أكثر أماناً ويتطلب مدة أقصر من العلاج مقارنة بالدواء المستعمل سابقاً. لكن يجب إعطاؤه عن طريق الوريد، الأمر الذي يمثل مشكلة تعيق استخدامه حتى الآن في العيادات المحلية. غالباً ما يضاف عقار فموي يدعى ميلتيفوسين لتعزيز العلاج عند استهداف فئات معينة من المرضى. في إفريقيا، لايزال العلاج الأكثر توافراً يتمثل في تركيبة تجمع الأنتيمونيات خماسية التكافؤ، والباروموميسين، ويتطلب عدداً من الحقن المؤلمة. ويجري حالياً البحث عن علاج أبسط ويؤمل أن يتوفر قريباً.
تعتبر الإصابة المزدوجة بالكالازار وفيروس نقص المناعة البشرية تحدياً صعباً، لأن كلا المرضين يؤثر في الآخر ضمن حلقة مفرغة ويهاجم جهاز المناعة ويضعفه.
عالجت طواقم أطباء بلا حدود 1,970 مريض من الكالازار خلال 2019.
تنتقل الملاريا عن طريق البعوض الحامل للعدوى. تشمل الأعراض: الحمى وآلام المفاصل والصداع والتقيؤ المتكرر والتشنجات والغيبوبة. تسبب الملاريا الحادة، التي تنتج غالباً عن طفيليات تدعى المتصورة المنجلية، ضرراً في أحد الأجهزة الحيوية وتؤدي إلى الوفاة إذا تركت دون علاج. ساعدت الأبحاث الميدانية التي أجرتها المنظمة في إثبات أن تركيبة العلاج المرتكزة إلى الأرتيميسينين تعد حالياً الأكثر فعالية لعلاج الملاريا التي يسببها طفيلي المتصورة المنجلية. وكانت منظمة أطباء بلا حدود رائدة في استخدام حقن الأرتيسونايت لعلاج الملاريا الحادة في العديد من البلدان.
تعد الناموسيات المعالجة بالمبيدات الحشرية طويلة المفعول واحدة من الوسائل المهمة لمكافحة الملاريا. وتوزع فرق أطباء بلا حدود العاملة في المناطق التي يستوطن فيها المرض الناموسيات بشكل منتظم على النساء الحوامل والأطفال دون الخامسة من العمر، الذين هم الأكثر عرضة للإصابة بالملاريا الحادة، بينما ينصح طاقم المنظمة الناس بشأن كيفية استخدام الناموسيات.
كما بدأت المنظمة منذ عام 2012 بالعمل بشكل مكثف على استراتيجيات الوقاية التي تعتمد على الأدوية المضادة للملاريا مثل استراتيجية ’الوقاية الكيميائية الموسمية‘ المعتمدة في بلدان الساحل الإفريقي، حيث يتناول الأطفال دون عمر الخمس سنوات أدوية مضادة للملاريا عن طريق الفم كل شهر لمدة ثلاثة إلى أربعة أشهر خلال موسم ذروة انتشار المرض.
عالجت طواقم المنظمة 2,638,200 شخص من الملاريا خلال 2019.
يعد نقص الطعام والمغذيات الأساسية وتكرار الإصابة بأمراض دون علاجها من أكثر الأسباب المباشرة التي تؤدي إلى سوء التغذية. ويعتبر الأطفال دون الخامسة والمراهقون والنساء الحوامل أو المرضعات وكبار السن والمصابون بأمراض مزمنة (مثل فيروس نقص المناعة البشرية والسل والسكري) من أكثر الفئات عرضة للإصابة بسوء التغذية.
يمكن تشخيص سوء التغذية لدى الأطفال بطريقتين: حسابه من قياس الوزن والطول أو الوزن والعمر، أو قياس محيط منتصف العضد، علماً أننا نستخدم معايير قياس تختلف باختلاف الفئة العمرية. ووفقاً لهذه القياسات، يتبين حسب التشخيص إصابة الطفل بسوء التغذية المعتدل أو الحاد. بعدها يجري تقييم الحالة السريرية والشهية لتحديد ما إذا كان يتوجب علاجهم في المستشفى أم خارجه.
تستخدم المنظمة في العيادات الخارجية الأطعمة الجاهزة لعلاج سوء التغذية، إلى جانب الأدوية الداعمة. يفضّل استخدام الأطعمة المحلية لعلاج سوء التغذية، لكن يمكن للأطعمة الجاهزة، التي تستمر صلاحيتها مدة طويلة ولا تحتاج إلى تحضير، أن تستخدم في جميع الأماكن والأوضاع وتتيح للمرضى العلاج في المنزل، إلا إذا كانوا يعانون من مضاعفات وخيمة. إذ يتم علاج الأطفال المصابين بسوء تغذية ولديهم مضاعفات طبية في المستشفى باستخدام منتجات حليب علاجية مصنعة خصيصاً كي تساعد في استقرار الاستقلاب لديهم، علاوة على علاج الأمراض الأخرى التي يعانون منها. أما في الحالات التي يحتمل أن يصبح فيها سوء التغذية حاداً، فإن المنظمة تتخذ مقاربة وقائية تستهدف الحؤول دون تدهور أوضاع الأشخاص المعرضين للخطر.
أدخلت طواقم المنظمة 76,400 طفل يعانون من سوء التغذية في برامج التغذية العلاجية الداخلية وسجلت 109,300 آخرين في برامج التغذية العلاجية الخارجية خلال عام 2019.
الحصبة مرض فيروسي شديد العدوى. تظهر الأعراض بعد التعرض للفيروس بمدة معدّلها 10 أيّام، وتشمل سيلان الأنف والسعال والتهاب العين والطفح والحمى الشديدة. لا يوجد علاج محدد للحصبة، فيعزل المرضى ويعالجون بفيتامين A لتجنب مضاعفات تتعلق بالعين، وبمضادات حيوية لتجنب التهابات المجاري التنفسية، بالإضافة إلى توفير الدعم التغذوي. وقد تشمل أشكال الرعاية الأخرى، تبعاً لكل حالة، علاج أعراض التهاب الفم (وهي عدوى فطرية تصيب الفم) والجفاف.
يشفى معظم المصابين بالحصبة في خلال أسبوعين إلى ثلاثة وتندر حالات الوفيات جراء الحصبة في البلدان ذات الدخل المرتفع، لكن نسبة الوفيات قد تصل في البلدان ذات الدخل المنخفض أو المتوسط إلى 10 في المئة وترتفع لغاية 20 في المئة عند تفشي المرض ومحدودية الرعاية الصحية. وتحدث الوفاة عادةً جراء التهابات تنفسية حادة كذات الرئة، أو الإسهال، والتهاب الفم التي قد تؤدي إلى سوء التغذية؛ ويندر أيضاً وقوع مضاعفات عصبية كالتهاب الدماغ.
يوجد لقاح آمن وعالي المردود ضد الحصبة، ونجحت حملات التلقيح واسعة النطاق في تخفيض عدد الإصابات والوفيات إلى حد بعيد. لكن تبقى التغطية محدودة في البلدان التي تعاني من ضعف الأنظمة الصحية وفي المناطق التي لا تتاح فيها الخدمات الصحية بشكل كاف، الأمر الذي يترك أعداداً كبيرة من الناس عرضة للمرض.
حصنت المنظمة 1,320,100 شخص ضد الحصبة استجابة لفاشيات وقعت خلال 2019.
التهاب السحايا بالمكورات السحائية هو عدوى بكتيرية تصيب الأغشية الرقيقة المحيطة بالدماغ والحبل الشوكي. تبدأ الأعراض بعد يوم واحد إلى أربعة أيام من الإصابة بالعدوى، وقد يحدث ما يلي: الصداع المفاجئ والشديد والحمى والغثيان والتقيؤ والحساسية للضوء وتيبس الرقبة. يمكن أن يرتقي المرض بسرعة وقد يعقب ذلك الوفاة في خلال بضعة ساعات من ظهور الأعراض. لكن وبالرغم من العلاج فقد يموت ما يصل إلى 10 في المئة من المصابين، لكن هذه النسبة ترتفع في حال غياب العلاج لتصل إلى 50 في المئة. كما أن 10 إلى 20 في المئة من الناجين يعانون من مشاكل دائمة كالصمم والتأخر العقلي والصرع.
هنالك ست سلالات من بكتيريا النيسرية السحائية (A, B, C, W135, X, Y) معروفة بأنها تسبب التهاب السحايا. ويمكن أن يحمل الأشخاص الإصابة دون ظهور أي أعراض عليهم وأن ينقلوا الجرثومة عند السعال أو العطاس. وتشخص الحالات التي يشتبه فيها عبر فحص عينة من السائل الشوكي، ويتم علاجها بمضادات حيوية محددة.
ينتشر التهاب السحايا في مختلف أرجاء العالم، لكن أغلبية الإصابات والوفيات تحدث في إفريقيا، لا سيما في "حزام التهاب السحايا"، وهو قطاع جغرافي يمتد من إثيوبيا في الشرق إلى السنغال في الغرب، حيث كانت معظم تفشيات الوباء تنتج عن السلالة (A) من المكورات السحائية، وذلك قبل إنتاج لقاح متقارن في عام 2010. تم تسجيل أول حالة تفشٍ كبرى للوباء السحائي من النمط (C) في النيجر ونيجيريا في عام 2015. كما أن هناك نقصاً حاداً في اللقاحات التي تغطي أربع سلالات (ACWY) كما أن ثمنها باهظ وبالتالي لا يمكن استخدامها في حملات التحصين واسعة النطاق. لكن يجري حالياً تطوير علاج جديد ضد خمس سلالات (ACWYX) ويتوقع أن يكون جاهزاً وبكلفة معقولة في عام 2021 أو 2022.
حصنت طواقم أطباء بلا حدود بالإجمال 197,700 شخص ضد التهاب السحايا استجابةً لفاشيات وقعت خلال 2019.
تشمل أنشطة الصحة النفسية حماية وتعزيز الصحة النفسية للمجتمعات بهدف الوقاية من وقوع مشاكل صحية نفسية، إضافةً إلى علاج وتخفيف معاناة الناس الذين يعانون من مشاكل واضطرابات نفسية، علاوةً على تحسين قدرتهم على الاستمرار في أداء أنشطتهم اليومية.
وتتحقق هذه الأهداف بدعم الناس على الاستفادة من نقاط القوة التي يتمتعون بها وبناء استراتيجيات تأقلم فردية وجماعية وإعادة بناء الروابط مع شبكات الدعم وتعلم آليات التعامل مع المشاعر، ويمكن تحقيق هذا في إطار أنشطة فردية وجماعية وأسرية ومجتمعية تشمل الإرشاد والدعم النفسي والأدوية النفسية وغيرها من الأنشطة النفسية الاجتماعية.
يشار إلى أن الناس العالقين في خضم الكوارث الطبيعية والتي من صنع الإنسان والأوبئة والحروب والنزاعات أكثر عرضة لمخاطر المرور بضائقة وشدة والتعرض لمشاكل نفسية. ولهذا تعتبر رعاية الصحة النفسية مكوناً أساسياً في إطار عمليات الاستجابة التي تضطلع بها منظمة أطباء بلا حدود.
نفذت طواقم أطباء بلا حدود 400,200 استشارة صحة نفسية فردية و104,200 استشارة في إطار الجلسات الجماعية خلال 2019.
يتركز اهتمام المنظمة على توفير الرعاية الطبية، لكن في حالات الطوارئ كثيراً ما توزع الفرق المواد الإغاثية التي تساعد على البقاء. تشمل مثل هذه المواد: الملابس والبطانيات وأغطية الأسرَّة والمأوى ومواد التنظيف وأواني الطبخ والوقود. في العديد من حالات الطوارئ توزع مواد الإغاثة على شكل سلَّات. فتتألف سلَّات الطبخ من موقد وقدور وأكواب وأدوات المائدة وصفيحة مياه، ليتمكن الناس من تحضير وجبات طعامهم. بينما تشمل سلَّات النظافة الشخصية الصابون والشامبو وفراشي الأسنان ومعجون الأسنان وصابون الغسيل.
وحين يكون الناس من دون مأوى، ولا تتوافر المواد محلياً، توزع المنظمة إمدادات الطوارئ مثل الحبال والصفائح البلاستيكية أو الخيام، بهدف ضمان وجود سقف يُظلُّهم. وفي الأجواء الباردة توفر الفرق خياماً أكثر متانة وتحملاً، أو تحاول العثور على بُنَىً أكثر استقراراً.
وزعت فرق المنظمة 346,900 سلة إغاثية خلال 2019.
تشكل الرعاية التوليدية الطارئة ورعاية حديثي الولادة جزءاً مهماً من عمل أطباء بلا حدود، حيث تقوم الكوادر الطبية بالإشراف على الولادة، وتجري العمليات القيصرية إن اقتضى الأمر وأمكَنَ إجراؤها، وتتلقى الأمهات ومواليدهن الرعاية اللازمة أثناء وبعد الولادة.
وتقدم الكثير من برامج أطباء بلا حدود رعاية الأمومة ذات النطاق الأشمل. حيث توصي بعدة زيارات قبل الولادة وبعدها، ويشمل ذلك، عند اللزوم، منع انتقال فيروس نقص المناعة البشرية من الأم إلى الطفل. وتقدم أيضاً خدمات منع الحمل وتوفر رعاية الإجهاض الآمن. إن الحاجة إلى الرعاية الطبية لإنهاء الحمل هي حاجة واضحة: ففي عام 2019 عالجت أطباء بلا حدود 25,800 امرأة وفتاة كانت لديهن مخاوف ومضاعفات ذات صلة بالإجهاض، كان سبب العديد منها المحاولات غير الآمنة لإنهاء الحمل؛ كما تلقت أكثر من 21,500 امرأة وفتاة الرعاية الطبية الآمنة لإنهاء الحمل.
ومن شأن وجود كوادر توليد مختصة ورعاية فورية لما بعد الولادة أن يمنع حدوث الناسور الولادي، وهي حالة طبية تُلحِق وصمةً عار اجتماعي بصاحبتها وتؤدي إلى سلس بول مزمن. تقدم أطباء بلا حدود الرعاية الجراحية لترميم الناسور وذلك في بعض المناطق الجغرافية النائية جداً.
وقد أطلقت المنظمة منذ عام 2012 برامج رائدة لفحص وعلاج سرطان عنق الرحم. وتعتبر الإصابة بفيروس الورم الحليمي البشري السبب الرئيسي وراء سرطان عنق الرحم ويؤثر بشكل خاص في النساء المصابات بفيروس نقص المناعة البشرية.
أجرت منظمة أطباء بلا حدود خلال 2019 ما مجموعه 329,900 عملية ولادة بينها 27,300 عملية قيصرية.
يحدث العنف الجنسي في جميع المجتمعات وجميع الظروف وفي أي وقت. وغالباً ما يؤدي غياب الاستقرار إلى ارتفاع مستويات العنف، ومنها العنف الجنسي الذي هو حالة معقدة للغاية وتشكل وصمة بالنسبة لضحاياها، كما لها عواقب طويلة الأمد يمكن أن تؤدي إلى مخاطر صحية خطيرة.
توفر منظمة أطباء بلا حدود الرعاية الطبية لضحايا العنف الجنسي، فضلاً عن العلاج لمنع الإصابة بالأمراض المنقولة جنسياً، من ضمنها فيروس نقص المناعة البشرية ومرض الزهري والسيلان، والتطعيم ضد الكزاز والتهاب الكبد B. كما يشكل علاج الإصابات الجسدية والدعم النفسي ومنع حدوث حالات الحمل غير المرغوب فيها جزءاً من برامج الرعاية المنتظمة. كما توفر المنظمة شهادة طبية لضحايا العنف الجنسي.
تشكل الرعاية الطبية جزءاً من استجابة المنظمة للعنف الجنسي، ولكن وصمة العار والخوف قد يمنعان العديد من الضحايا من اللجوء إلى المنظمة، لذلك تزداد الحاجة إلى نهج استباقي يرفع من مستوى الوعي بشأن العواقب الطبية للعنف الجنسي وتوفُّر العناية الضرورية له. وتهدف حملات نشر الوعي في المناطق التي يكثر فيها ضحايا العنف الجنسي، وخصوصاً في مناطق النزاعات، إلى رفع مستوى الوعي لدى السلطات المحلية، فضلاً عن القوات المسلحة عندما تكون متورطة في هذه الاعتداءات.
قدمت طواقم أطباء بلا حدود الرعاية الطبية لما مجموعه 28,800 ضحية من ضحايا العنف الجنسي في 2019.
داء المثقبيات الإفريقي البشري، المعروف عموماً بمرض النوم، هو مرض طفيلي ينتقل بواسطة ذبابة تسي تسي التي تنتشر في منطقة إفريقيا جنوب الصحراء. ويهاجم الطفيلي في مرحلته الأخيرة الجهاز العصبي المركزي، ويسبب اضطرابات عصبية حادة أو الموت في كثير من الأحيان. تنتج نسبة 98 في المئة من الحالات التي يبلغ عنها عن طفيليات تدعى المثقبيات الغامبية التي توجد في غرب ووسط إفريقيا. وقد انخفض عدد الحالات الجديدة المسجَّلة بنسبة 96 في المئة بين عامي 1999 و 2018 (من نحو 28,000 إلى 977).
خلال المرحلة الأولى يكون المرض سهل العلاج نسبياً لكن صعب التشخيص، نظراً لأن الأعراض مثل الحمى والضعف ليست خاصة به. تبدأ المرحلة الثانية حين يهاجم الطفيلي الجهاز العصبي المركزي، ويبدأ المصاب بإظهار الأعراض العصبية أو النفسية، مثل التنسيق الضعيف والتشوش والاختلاجات واضطراب النوم. في هذه المرحلة يتطلب التشخيص الدقيق للمرض ثلاثة فحوص مختبرية مختلفة، تشمل عينة من السائل الشوكي.
يشار إلى أن مبادرة توفير أدوية الأمراض المهملة قد طورت عقاراً جديداً يعرف باسم فكسينيدازول ويعالج المرض بمرحلتيه، وقد حصل العقار على الموافقة في نهاية عام 2018. وفي الوقت الذي بدأ يتوفر فيه هذا العقار الجديد، لا تزال التركيبة العلاجية المكونة من نيفورتيموكس وإيفلورنيثين (إن إي سي تي)، التي طورتها مبادرة توفير الأدوية الخاصة بالأمراض المهملة ومركز إيبيسنتر التابعين لأطباء بلا حدود عام 2009، آمنة وفعالة للغاية لكنها مرهقة للمرضى.
عالجت أطباء بلا حدود 48 مصاباً بمرض النوم خلال 2019.
يحمل نحو ثلث سكان العالم عصيات داء السل في الوقت الحالي، لكنه الشكل الكامن من الداء وبالتالي لا تظهر عليهم الأعراض ولا ينقلون المرض. وتتطور هذه العدوى الكامنة لدى بعض الناس إلى الشكل الحاد من المرض، وغالباً ما يكون السبب هو ضعف الجهاز المناعي. وفي كل سنة، يصاب أكثر من 10 ملايين شخص بالسل الفعال، ويموت بسببه 1.6 مليون مريض.
ينتشر داء السل عبر الهواء حين يسعل مصاب أو يعطس. لا يصبح كل مصاب بعدوى السل مريضاً به، ولكن ستتحول العدوى إلى مرض فعال في نسبة 10 في المئة من المصابين في مرحلة ما من مراحل حياتهم. في معظم الحالات يُلحق الداء ضرراً بالرئتين. وتشمل الأعراض السعال المستمر والحمى وفقدان الوزن وآلام الصدر وانقطاع النفس في المرحلة المؤدية إلى الموت. تزيد الإصابات بالسل بشكل أكبر بكثير بين الأشخاص المصابين بفيروس نقص المناعة البشرية، ويعتبر السبب الرئيسي للوفاة.
يعتمد تشخيص السل الرئوي على عينة من البلغم، التي ربما يصعب الحصول عليها من الأطفال. يستخدم حالياً اختبار جزيئي يمكن أن يعطي نتائج في خلال ساعتين ويمكنه اكتشاف مستوى معين من المقاومة للأدوية، لكنه باهظ التكلفة ويتطلب عينة من البلغم أيضاً، إضافة إلى مصدر طاقة كهربائية يمكن الاعتماد عليه.
يتطلب علاج السل البسيط غير المصحوب بمضاعفات ستة أشهر على أقل تقدير. وحين يظهر المريض مقاومة لأقوى اثنين من المضادات الحيوية في علاج الخط الأول (إيزونيازيد و ريفامبيسين)، يعتبر مصاباً بالسل المقاوم للأدوية المتعددة. ليس من المستحيل علاج السل المقاوم للأدوية المتعددة، لكن البرنامج العلاجي مرهق ويتطلب سنتين ويسبب العديد من الأعراض الجانبية. بينما يعتبر المريض مصاباً بالسل شديد المقاومة للأدوية حين يظهر مقاومة لأدوية الخط الثاني التي تُعطى لعلاج السل المقاوم للأدوية المتعددة. الخيارات المتاحة لعلاج السل شديد المقاومة للأدوية محدودة جداً. وهناك ثلاثة عقارات جديدة – البيداكويلين والديلامانيد والبريتومانيد – من شأنها تحسين نتائج علاج المرضى المصابين بالأنواع المقاومة للأدوية، لكن توفرها محدود للغاية في الوقت الحالي
بدأت المنظمة علاج 18,800 مريض من السل في عام 2019، بينهم 2,000 مريض مصاب بالسل المقاوم للأدوية المتعددة.
يعتبر التحصين واحداً من الاستجابات الطبية في الصحة العامة التي تحقق أعلى فعالية من حيث التكلفة. وتشير تقديرات منظمة الصحة العالمية إلى أن الوقاية عبر سلسلة من اللقاحات التي توصي بها كل من منظمة الصحة العالمية ومنظمة أطباء بلا حدود تحول دون وفاة 2 إلى 3 ملايين شخص سنوياً. في الوقت الراهن، تضم هذه اللقاحات اللقاح الثلاثي (ضد الخناق والكزاز والسعال الديكي)، والحصبة، وشلل الأطفال، والتهاب الكبد B، والمستدمية النزلية من النوع بي، والمكورات الرئوية المتقارنة، وفيروس الروتا، ولقاح BCG (ضد السل)، والحصبة الألمانية، والحمى الصفراء، وفيروس الورم الحليمي البشري؛ على الرغم من أنه لا يوصى بأخذ جميع اللقاحات في جميع المناطق.
في البلدان التي تكون فيها تغطية حملات التلقيح منخفضة عموماً، تسعى المنظمة إلى توفير حملات تلقيح روتينية للأطفال دون الخامسة كجزء من برنامجها للرعاية الصحية الأساسية عندما يكون ذلك ممكناً. يشكل التحصين أيضاً جزءاً رئيسياً من استجابة المنظمة لتفشي أمراض الحصبة والكوليرا والحمى الصفراء والتهاب السحايا. تشمل حملات التلقيح واسعة النطاق أنشطة لنشر الوعي حول الأمراض الوبائية، ومنافع التحصين إضافة إلى المعلومات ذات الصلة بجهة ومكان وزمان الحصول على اللقاحات.
قدمت طواقم أطباء بلا حدود 2,271,900 لقاح دوري خلال 2019.
يحظى توفير مياه آمنة ونظام فعال للصرف الصحي بأهمية حاسمة للأنشطة الطبية. لذلك تعمل فرق المنظمة على ضمان توافر إمدادات كافية من المياه النظيفة ووجود نظام فعال لإدارة النفايات في جميع المرافق الصحية التي تعمل فيها.
في حالات الطوارئ، تساعد المنظمة في توفير مياه نظيفة ونظام صرف صحي ملائم. وتعتبر المياه ونظام التخلص من النفايات من أولى الأولويات. وحين يصعب العثور على مصدر قريب للمياه النقية، تنقل في خزانات بالشاحنات. ويقوم طاقم المنظمة بحملات توعية لتشجيع استخدام مرافق الصرف الصحي وضمان احترام ممارسات النظافة وحفظ الصحة.